第三章 反流性疾病
3.1 胃食管反流
胃食管反流为胃内容物通过下食管括约肌(LES)逆流入食管。这是一种常见的现象,可伴或不伴症状。
正常情况下胃分泌酸故pH为1.5-2.0,而食管腔内pH约为中性(pH为6.0-7.0)。当发生胃食管反流时,远段食管内pH明显降低。
胃食管反流可分为二种类型,一种为正常的生理性反流,另一种为发生于胃食管反流病(GERD)的病理性反流。
生理性反流
· 主要于餐后发生
· 正常情况下不引起症状
· 每次反流时间短
· 睡眠状态较少发生生理性反流。
病理性反流(图3.1)
· 频发的长时限反流
· 日间和/或夜间均发生反流
· 可产生症状及食管炎症或粘膜损伤。
病因
GERD由酸性胃内容物病理性反流造成。有许多因素与GERD的发生有关:
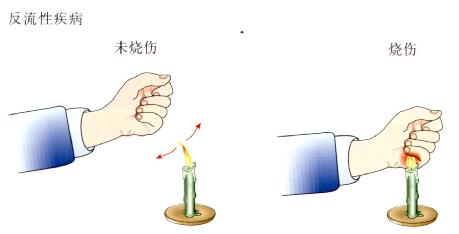
图3.1病理性反流时食管粘膜酸暴露时间延长,故产生症状及造成食管粘
膜损伤。食管内酸反流的后果与手置于烛火上时相似,若手很快
掠过火苗时不会烧伤,而长时间置于火上则会烧伤。
1 下食管括约肌功能不全。
2 短暂性下食管括约肌松弛。
3 食管酸清除不足或延迟。
4 胃的疾病使生理性反流增加。
1 下食管括约肌关闭不全
许多GERD患者均有机械性LES关闭不全。此类患者若腹压突然升高即会发生胃内容物反流入食管。
LES抗胃食管反流的功能依靠以下几方面:
· LES压力
· LES位于腹腔内长度
· LES总长度。
LES压力
LES的基础压(或称静息压)比其上方的食管和/或其下方的胃均更高。正常LES压为10~35mmHg。此压力值随呼吸、体位、运动及移行性运动复合波而波动。LES紧张性还有明显的昼夜变化,睡眠时LES压力最高而餐后最低。
严重反流病患者常见低的LES静息压,但大部分GERD患者LES压力是正常的,只是LES似更易于发生突然的短暂性食管下括约肌松弛(TLESR)(见第55页)。
激素的影响对LES张力的影响也很重要。妊娠时黄体酮水平高可致LES张力降低,这与同时存在的腹内压增高及胃位置改变共同造成严重反流。
一些药物(表3.1)及食物(图3.2)可降低LES静息压而引起反流增加。
表3.1 降低LES压的药物

图3.2 降低LES压的食物。
腹段LES 的长度
LES的一部分位于腹腔内是很重要的,这样因接受腹内压力可提高其紧张性。当腹内压增加时LES张力增加(图3.3)。
腹内LES长度较短时,LES关闭不全的危险较大。
LES全长
括约肌的全长(正常为2-5cm)在防反流方面也很重要。LES越短,其关闭不全的可能性越大。
食管裂孔疝
当LES与膈肌脚之间的解剖关系改变时,会影响LES的功能(图3.4)。
膈肌脚收缩可增加LES的张力。吸气时膈肌脚收缩,增加了LES压力从而而在腹内压升高时防止反流发生。否则吸气时增加的腹压可能促进反流。
食管裂孔疝患者的LES向近端移位,此时膈肌位于LES以下。吸气时因膈肌的收缩位于LES以下,故LES压力不升高。
食管裂孔疝时膈肌收缩妨碍了食管的排空,减弱了食管酸清除能力(图3.4)。
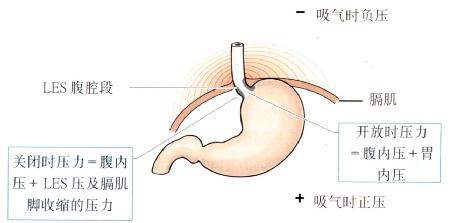
图3.3LES及其腹腔内位置。LES关闭及开放时的压力。
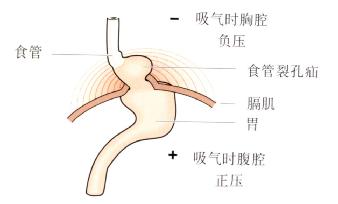
图3.4 食管裂孔疝对胃食管连接处解剖结构的影响。
2 短暂LES松弛(图3.5)
TLESR是指与吞咽过程无关的短时间LES松弛(压力降至胃内压水平并持续至少10秒)。
短暂LES松弛的意义尚未完全明了,但已知它可能是造成生理性和病理性反流的最重要因素。已发现在LES压力正常的GERD患者,TLESR是发生反流的最常见机制。
胃扩张被认为是造成TLESR的最关键的原因之一。餐后生理性和病理性胃食管反流均增多可能就是由于胃扩张引起的。
3 食管酸清除不足或延迟
食管酸清除定义为食管pH回升至4以上。有三个因素对食管酸清除很重要:
1 重力。
2 食管运动功能:
(a)原发性蠕动——由主动的咽部吞咽发动,是食管的主要运动方式,可清除食管内的反流物。在白天正常人大约每小时吞咽60次,每次吞咽均引发原发性蠕动。夜间吞咽频率减至约每小时6次。
(b)继发性蠕动发生前无咽部吞咽,可由食管扩张或酸化所诱发,但它常不能达到清除酸的效果。
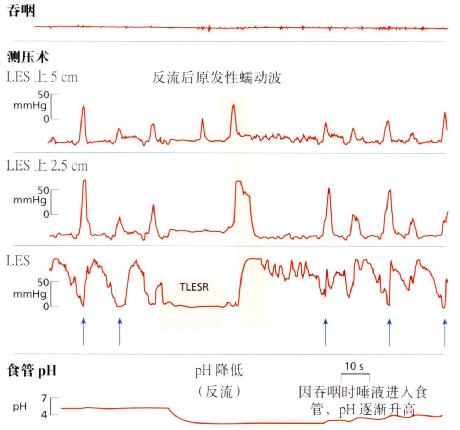
图3.5 测压术中所见TLESR。箭头所指为吞咽过程中LES松弛,而TLESR的
发生与吞咽动作无关。TLESR时可见pH降低。用图经
The Medicine Group (Education)有限公司许可。
食管蠕动障碍导致不能从食管清除酸,从而使食管接触酸的时间延长。
3 唾液含碳酸氢盐,是食管内酸的自然缓冲液,它可中和蠕动波清除后残留的少量酸。
4 增加生理性反流的胃疾病
(a)胃扩张及出口梗阻
胃出口梗阻
可使胃内压升高和/或胃膨胀。这样会造成胃内容物经正常的LES反流入食管。
出口梗阻常由十二指肠溃疡造成的胃出口疤痕及狭窄所引起。
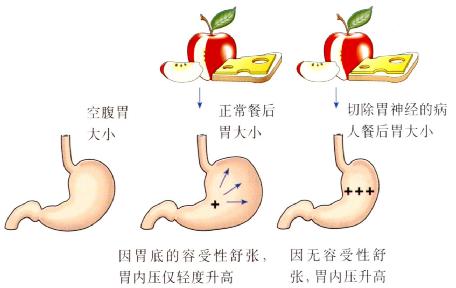
图3.6 容受性舒张差导致胃内压升高。
迷走神经切除和糖尿病神经病变
此病变因为影响了胃的正常容受性舒张,所以造成胃内压升高。胃内压升高可致胃内容物反流(图3.6)。
胃过度扩张(图3.7)
胃扩张时LES变短从而影响其功能。胃过度扩张的原因有:
· 吞气症。因患者有反流,为清除食管内反流物而习惯性吞咽
· 进食过量
· 由于溃疡或恶性肿瘤等致胃出口梗阻。
(b)胃排空延迟
胃长时间膨胀可促使胃内容物在短暂LES松弛(TLESR)时反流。有资料表明胃郁积还会增加短暂性松弛的频率。
胃排空延迟可由下列原因引起:
· 晚期糖尿病引起的胃张力缺乏
· 弥漫性神经肌肉疾病

图3.7 用气球来比拟胃:胃过度扩张致LES变短。
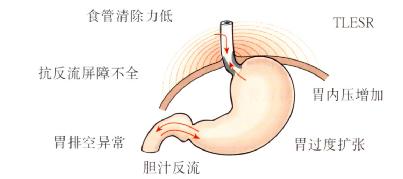
图3.8GERD主要发病机理小结。
· 迷走神经切除术
· 特发性胃轻瘫,可能由病毒感染引起
· 幽门功能障碍和十二指肠运动障碍亦可减少胃排空。
图3.8表示与GERD发病有关的各主要因素。
症状
与GERD有关的症状包括(图3.9):
· 烧心
· 反酸
· 胸痛
· 吞咽困难
· 慢性咳嗽
· 声音嘶哑
· 喉炎
· 哮喘
· 牙齿腐烂。

图3.9GERD患者疼痛可能分布的部位。
GERD的病理表现范围很广,可出现多种症状中的任何一种。但症状的严重程度并不能准确地代表疾病的严重程度,且研究反流和症状之间的关系时发现,85%的反流(以食管内pH降至4以下作为标准)是无症状的。
鉴别诊断
· 食管癌
· 消化性溃疡
· 缺血性心脏病(IHD)
· 非消化性食管炎。
诊断措施
对可疑GERD的检查程序见图3.10。
形态学诊断
内镜及活检
· 可观察胃食管反流引起食管粘膜的大体变化。但无任何肉眼可见的食管损伤时也可能存在GERD
· 除外可能引起上述症状的其他疾病。
食管X线钡透
有助于鉴别GERD相关的梗阻性病变如食管环或狭窄;也可对食管和胃的解剖以及食管裂孔疝的大小和位置进行详细检查,还可在一定程度上研究食管的推进情况(运用吞钡)。
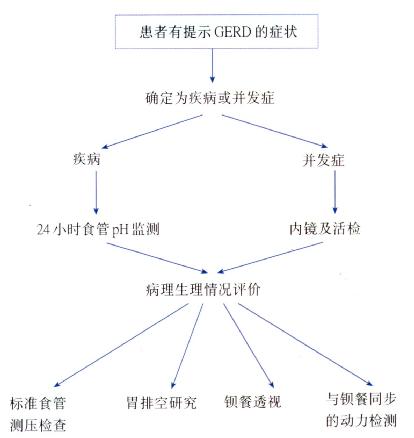
图3.10 对疑似GERD患者的检查程序。
功能性诊断
胃食管闪烁扫描
为一种相对简便的非侵入性检查。患者进食放射性同位素(通常为锝)标记的液体或液-固混合试餐后,通过体外γ计数器监测试餐通过食管的情况。
然而此方法诊断GERD的敏感性和特异性均有争议。检查时病人状况并非生理性的,而且观察时间太短。
食管测压
依据食管测压无法诊断GERD,但可提供病理生理方面的有用指标。可测定LES的压力、位置和长度,以及食管的蠕动类型。若需放置pH电极,可用食管测压法对LES进行定位(见8.4)。
便携式24小时pH监测
对于确定病理性胃食管反流很重要(见8.2).可检测以下多种指标:
· 反流的持续时间
· 反流次数
· 反流发生时的资料
· 症状-反流相关性
· 食管对反流酸的清除情况。
3.2 十二指肠胃食管反流——胆汁反流
十二指肠胃食管反流是指十二指肠内容物如胆汁、胰液和肠液反流至胃和食管。
有人认为十二指肠内容物病理性反流入胃,与胃炎、胃溃疡、胃癌、消化不良及胆囊切除术后综合症的发生有关。然而对这种联系仍有很大争议。
食管内十二指肠内容物反流被认为与胃食管反流的并发症(如食管炎,Barrett食管和食管癌)的发生有关,可能与酸反流起协同作用。这方面也是相当有争议的,而且胆汁反流的作用仍有待明确。
病因
十二指肠胃反流及十二指肠胃食管反流的病理机制仍未阐明,理论上至少有几种因素与它有关:
· 括约肌功能不全:使十二指肠内容物易经幽门和LES达胃和食管
· 胃窦十二肠动力障碍——胃窦、幽门及十二指肠运动不协调可引起十二指肠内容物逆流
· 胃大部切除术后——此时抗反流屏障已被手术切除(图3.11)。
理论上十二指肠胃食管反流可经由两种方式加重胃食管反流:
· 增加胃的容积而致胃食管反流的危险性增加。
· 反流物中有新成分如含胆汁和胰酶的十二指肠液,可能对食管粘膜有损伤作用。
症状
许多确有十二指肠胃食管反流的人并无任何症状。下列症状可能与此型反流有关,但未得到肯定:
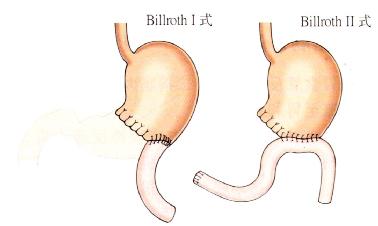
图3.11胃部分切除术的常见类型。
· 反胃
· 烧心
· 恶心
· 腹胀
· 腹部膨隆
· 呕吐胆汁
· 胸痛
鉴别诊断
· 胃食管酸反流
· 食管癌
· 消化性溃疡
· 胆石症。
诊断措施
形态学诊断
内镜及活检
· 可排除能引起上述症状的其他病理情况
· 可观察由十二指肠胃食管反流引起的任何食管或胃粘膜损伤。
功能性诊断
24小时pH监测
可结合进行24小时食管和胃pH监测,当胃内pH升高时可一定程度上怀疑十二指肠胃食管反流。但最困难的是鉴别混合性反流,因为十二指肠胃食管反流常合并酸反流,故混合性反流时食管pH并不升高。而且即使检测到食管pH升高,也很难区别此升高是由于十二指肠胃食管反流,抑或与食管内正常pH环境有关,因为唾液和许多食物的pH均>7。
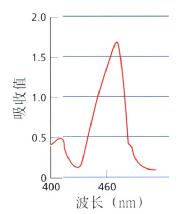
图3.12 胆红素吸收光谱。
便携式分光光度测定法
反流的十二指肠内容物内有含胆红素的胆汁,可用胆红素作为标记来检测胆汁反流。用分光光度计测定时,胆红素在可见光光谱内的453nm处有一特征性的吸收高峰(图3.12)。用一个能将光信号导入胃肠道腔内的专门控头来检测食管或胃内的胆红素,然后光信号反射回光纤束内的光电系统,后者测算出对所发射光的相应波长(453nm)的吸收值,此吸收值与腔内胆红素的浓度成正比(见8.3)。
3.3 胃食管反流的表现
1 非心源性胸痛
非心源性胸痛(NCCP)是指临床表现为典型心脏病样胸痛,但检查并未发现心脏疾病。疼痛可能源于食管(图3.13)。
食管的感觉神经纤维随交感神经于T1至T6之间进入脊髓(主要是T4到T6),此区域亦接收心脏的感觉神经输入。
这种感觉神经的会聚可解释为何源于食管的痛感可与心脏的疼痛相混淆,常称之为牵涉痛。
然而食管的痛觉感受器仍未明确。食管源性胸痛已被归因为化学感受器(酸和胆汁)及机械感受器(痉挛和扩张)受刺激所造成。温度感受器兴奋也可引起食管源性胸痛。
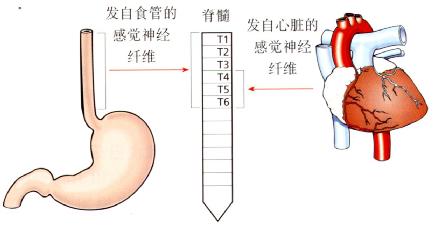
图3.13 食管和心脏的感觉神经输入。
病因
有几种原因可解释食管源性胸痛:
· 食管酸暴露异常——已发现50%的NCCP患者有食管异常酸暴露
· 食管动力异常
· 十二指肠胃食管反流
· 痛阈下降
· 心理疾病。
症状
胸骨后痛。
鉴别诊断
· IHD
· 肺部疾病
· 骨骼肌肉疼痛。
诊断措施(图3.14)
形态学诊断
内镜
内镜及活检可用来排除可引起胸痛的其他疾病如食管炎、食管溃疡、食管癌等。
功能性诊断
酸灌注试验(Bernstein试验)
患者直立或仰卧位,向食管内灌注盐酸溶液,在不告知患者的情况下变换灌注酸和生理盐水,嘱患者说出任何症状。若患者仅在灌注酸时出现症状(如胸痛)则试验即为阳性。
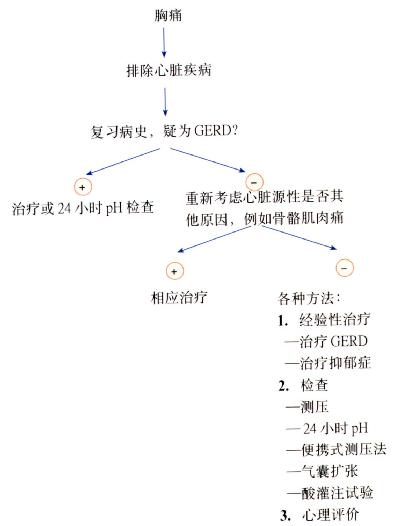
图3.14 诊断胸痛的程序。
由于便携式食管pH监测的使用增多,此试验已不常用。因观察时间较短,此试验不如24小时pH监测敏感。
24小时pH及压力监测
可有下列作用:
·当心肺疾病肯定已除外的情况下,可确定胃食管反流、食管动力异常或其他食管异常是否为胸痛的原因
· 观察胸痛与食管pH测定或食管动力测定所发现异常之间的关系。
通过24小时记录pH、动力及心电图(ECG),若症状与前两项异常有关则证明NCCP是食管源性的(见8.5)。
2 食管炎
食管炎指的是食管粘膜的炎症。
病因
· 胃食管反流——为食管炎的最常见原因
· 酸性状态下的十二指肠胃食管反流
· 误服或自杀服食腐蚀性物质
·霉菌感染;特别是白色念珠菌感染,见于衰弱或免疫功能低下的患者
· 病毒感染——单纯疱疹及巨细胞病毒,常发生于免疫功能损害者
· 结核病,梅毒(少见)
· 长期置胃管
· 尿毒症
· 皮肤病,例如天疱疮和表皮松解性大泡症
· 药物性——“药丸性食管炎’。
症状
患者症状与内镜下所见食管炎严重程度之间,相关性并不强。症状严重的患者不一定真患有严重的食管炎。
因此以下的食管炎症状就与GERD有关:
· 烧心
· 胸骨后痛
· 反胃/呕吐
· 吞咽困难/吞咽疼痛
· 无症状。
诊断措施
内镜(图3.15)
为诊断食管炎的金标准,既可对食管炎进行观察和分型,又可行食管粘膜活检。
以下为Savary和Miller制定的食管炎内镜下分型:
· Ⅰ期:单个或多个纵行非融合的红斑性粘膜损害,常覆有渗出物,发生于胃食和连接处上方或由连接处延伸开来
· Ⅱ期:融合性糜烂和渗出性粘膜损害,但并未累及食管全周
· Ⅲ期:全周性糜烂及渗出病变,覆盖整个食管粘膜
· Ⅳ期:慢性粘膜损害,如伴或不伴狭窄的溃疡。
并发症(图3.16)
· 狭窄形成,可引起吞咽困难
·溃疡,可使疼痛加重并放射至背部,并引起吞咽困难和出血。
3 Barrett食管
病因
Barrett食管是慢性GERD的一种并发症。为更好地抵抗反流物的损伤,食管远端的正常鳞状上皮被化生的柱状上皮所取代(图3.17)。
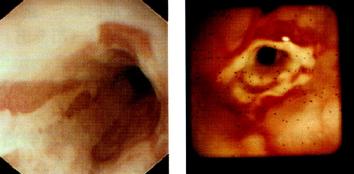
图3.15食管远端内镜所见。(a)线状充血糜烂:反流性食管炎。图取自
Cotton & Williams,Practical Gastrointestinal Endoscopy,3rd edn,
1990(Blackwell Science,Oxford),经作者许可。(b)消化性食管狭窄。
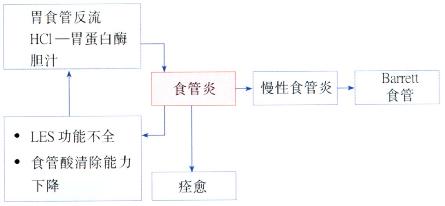
图3.16 食管炎的病理生理变化。
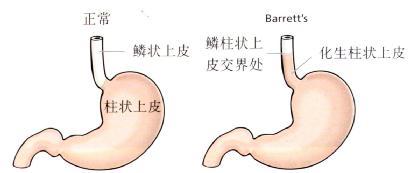
图3.17 Barrett食管。
Barrett粘膜的发生有二个重要成因:
1 食管鳞状上皮受损
2 上皮修复时食管内环境异常。
这些又可能与下列有关:
· 慢性反流性食管炎
· 十二指肠胃食管反流
· 酸清除能力减弱与以上任一因素共同存在。
症状
Barrett食管是一种本身不引起任何症状的病理状态。
Barrett食管病人的症状与其基础疾病——GERD或其并发症(如溃疡和狭窄)有关。
并发症
诊断Barrett食管很重要,因为它与食管腺癌的发生有关。
Barrett食管的组织学类型尤为重要:只有肠型化生(以出现杯状细胞为标志)会发展为癌。
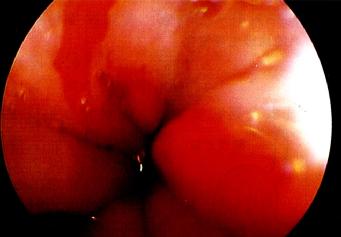
图3.18 Barrett食管的内镜下所见。
诊断措施
内镜(图3.18)及活检:
确诊Barrett食管并鉴别其组织学类型、确定不典型增生及腺癌必须经内镜及活检。
4 胃食管反流的呼吸道表现
胃食管反流是慢性喉、支气管、及肺疾病的一个重要病因。
哮喘、慢性咳嗽、支气管炎、吸入性肺炎、喉炎及声嘶均可由反流引起。
病因
防止口腔内容物吸入气道主要依靠协调的吞咽反射,包括声门关闭及气道保护。防止反流的胃内容物吸入的机制包括上食管括约肌(UES)和反流物引起的食管蠕动(图3.19)。万一发生吸入,咳嗽和气管痉挛可保护肺。如果其中某些保护机制减弱则胃食管反流可引起肺部症状。
与胃食管反流相关的肺病,有二个可能的发生机制:
·胃内容物实际吸入引起的损伤。反流物与支气管表面直接接触可能引起:(i)刺激咳嗽反射;或(ii)粘膜损伤导致支气管痉挛或液体渗入气道内
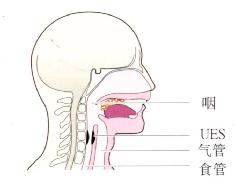
图3.19 UES防止胃内容物反流。
· 未发生实际吸入但对反流物起反射性反应。哮喘、咳嗽或喘鸣可能通过一个包含食管感受器和传出通路的反射弧所介导,对此反射弧的刺激会引起支气管痉挛。
(a)反流引起的哮喘
许多非过敏性哮喘患者行24小时pH监测均发现异常胃食管反流。
特别对儿童,胃食管反流可能是哮喘性疾病的一个重要发病原因。许多患复发性呼吸道疾病的儿童均检测到无症状的胃食管反流。
症状
· 气喘
· 慢性咳嗽
· 夜间发作的哮喘
· 声嘶。
检查的适应症
· 顽固性哮喘患者
· 无法解释的慢性间歇性肺疾病
· 复发性肺炎
· 慢性咳嗽
· 声音嘶哑
· 反复发作的喉炎。
诊断措施
双通道24小时pH监测:
为检测可能引起喉炎和/或肺部疾病的近端食管反流,应行双通道24小时pH监测。其中一个pH监测。其中一个pH感受器应置于LES上方5cm,另一感受器置于食管近端(UES下方2-3cm)(见8.2)。
(b)反流性喉炎
喉对酸极其敏感。喉粘膜与非常微量的酸接触即可能引起喉炎(喉部的炎症)。
病因
据信相当比例的声音变化患者存在慢性隐伏性胃食管反流。
目前有两种理论被提出来说明胃食管反流相关性喉炎的病因:
·下段食管内的酸刺激迷走神经,引起反射性长期反复清咽动作及咳嗽,从而导致喉部损伤并引发症状。
· 酸对喉部直接损伤。
症状
· 清晨声嘶
· 长期发声吃力
· 粘痰过多
· 频繁清咽
· 口干
· 舌苔厚
· 慢性咳嗽。
检查的适应症
· 出现上述症状
·喉部检查发现喉部红斑和水肿等与反流有关的病损。
诊断措施
形态学诊断
喉镜
·可直接观察可能由反流引起的喉部炎症性变化
· 可除外可能引起相似症状的其他疾病。
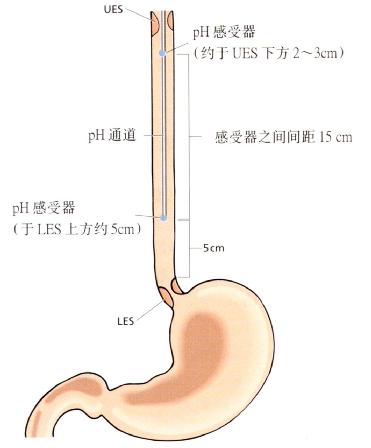
图3.20 检测高位反流,pH感受器置于食管内的位置。
胃镜
可观察GERD引起的食管病变,必要时可行食管粘膜活检。
功能性诊断
双通道24小时pH监测(图3.20):
运用双通道的电极可检测近端酸反流,其中一个pH感受器置于LES上方5cm,另一感受器置于近端食管(UES下方2-3cm)(见8.2)。
王雯译,许国铭校